Krankheitsverhütung durch Vorsorge (Früherkennungsmaßnahmen)
zusammengestellt von Dr. med. Astrid Hauptmann und Prof. Dr. Ronald G. Schmid
Zahlreiche Erkrankungen und Störungen sind heute durch ein umfassendes Vorsorgeprogramm vom Neugeborenen- bis zum Erwachsenenalter nahezu ausgestorben. Effektiv ist diese Vorsorge aber nur, wenn schon in den ersten Lebenstagen damit begonnen wird. Um die Gesundheit zu erhalten, werden heute verschiedene Maßnahmen empfohlen und auch durch die Krankenkassen finanziert.
Es handelt sich hierbei um:
Zum besseren Verständnis und zur Erläuterung seien im Folgenden diese sieben Maßnahmen näher erläutert:
Vorsorgeuntersuchungen
11 Vorsorgeuntersuchungen vom Tag der Geburt bis zum Ende des Kindesalters (U 1 bis J1) sind empfohlen und werden von den Krankenkassen bezahlt (Abb1). Folgende Zeiträume sind jeweils vorgesehen:
U 1 Nach der Geburt
U 2 3. – 10. Lebenstag
U 3 4. – 5. Lebenswoche
U 4 3. – 4. Lebensmonat
U 5 6. – 7. Lebensmonat
U 6 10. – 12. Lebensmonat = 1 Jahr
U 7 21. – 24. Lebensmonat = 2 Jahre
U 7 a 34. – 36. Lebensmonat = 3 Jahre
U 8 46. – 48. Lebensmonat = 4 Jahre
U 9 60. – 64. Lebensmonat = 5 Jahre
J 1 12 bis 14 Jahre (Nicht im Kinderuntersuchungsheft)
Die 1. Vorsorgeuntersuchung (U 1) wird in der Regel bereits im Kreißsaal durchgeführt. Zu der 2. Vorsorgeuntersuchung (U 2) kommt ein Kinderarzt und führt diese, sofern möglich, in Anwesenheit der Eltern durch. Dabei steht er auch für alle Fragen zur Verfügung. Auch wenn im Vorsorgeheft bei der U 1, U 2 oder anderen Untersuchungen kein krankhafter Befund eingetragen ist und das Kind somit als gesund angesehen wurde, sollte keinesfalls auf die anderen Untersuchungen verzichtet werden. In jeder Altersstufe und damit zu jedem Vorsorgezeitpunkt wird neben der allgemeinen Untersuchung auf altersspezifische Erkrankungen geachtet. Es gibt Störungen, die erst bei der U 8, U 9 oder gar U 10 erkannt werden können. Wird dies versäumt, so können schwerwiegende, dauerhafte Erkrankungen oder Störungen auftreten.

Bestimmte Krankenkassen bezahlen auch noch Vorsorgeuntersuchungen mit 6-7 Jahren (U10), 9-10 Jahren (U11) und mit 16-18 Jahren (J1). Fragen Sie in der Praxis nach (nicht im gelben Heft). Seit 2016/2017 ist der Einsatz eines neuen Früherkennungsheftes durch den Gemeinsamen Bundesausschuss (GBA) angeordnet (Abb. 2)

Jede Früherkennungsuntersuchung hat im neuen Heft die Abschnitte:
- Elterninformation
- Anamnese
- Orientierende Beurteilung der Entwicklung
- Interaktionsbeobachtung
- Untersuchung
- Beratung
- Ergebnisse
Bei den Untersuchungen in der ersten Lebenswoche wird jedem in Deutschland geborenen Kind aus der Ferse Blut entnommen, um eine Reihe von Stoffwechselerkrankungen auszuschließen.

Die Zahl der ursprünglich untersuchten 5 Krankheiten wurde bis zum Jahr 2018 durch ein neues Screening-Programm auf 16 Krankheiten erhöht. Es handelt sich dabei durchwegs um Krankheiten (z. B. Schilddrüsenunterfunktion, Phenylketonurie), die zu einer schweren Entwicklungsstörung führen, wenn sie nicht rechtzeitig erkannt werden. Im Falle der Diagnostik sind sie alle beeinflussbar. Blutentnahme und Untersuchung müssen von den Eltern durch Unterschrift genehmigt werden. Dies gilt auch für die seit 01.01.2017 neu in das Screening aufgenommene „Mukoviszidose“. Falls das Screening eine Auffälligkeit ergibt, werden die Eltern telefonisch benachrichtigt. Aus Sicherheitsgründen werden auch zum Teil gesunde Kinder durch das Screening erfasst. Innerhalb von 1 – 2 Wochen wird es eine zuverlässige, endgültige Diagnose geben. Bei normalen Befunden werden die Eltern nicht benachrichtigt.
Neben den Vorsorgeuntersuchungen sollten die Eltern und Angehörigen mithelfen Erkrankungen frühzeitig zu erkennen. Dies ist insbesondere beim Hören, Sehen und Sprechen nötig. Ein Hörscreening wird im Neugeborenenzimmer durchgeführt. Auch die Augen werden untersucht.

Impfungen
Die effektivste Vorsorge (Prophylaxe) von Krankheiten ist die Impfung. Durch Impfungen wurden bereits lebensgefährliche Krankheiten wie die Pocken ausgerottet, andere – wie die Kinderlähmung (Polio) – sind zumindest in unserer Region kurz vor der Ausrottung. Das Impfprogramm wird ständig modifiziert und in den letzten Jahren auch entsprechend dem technischen Fortschritt erweitert.
Die BCG-Impfung gegen Tuberkulose wird nicht mehr empfohlen. Ein besonderes Risiko besteht jedoch, wenn in der Wohngemeinschaft bzw. im engeren Lebensraum des Neugeborenen ein ansteckender Tuberkulosekranker lebt, oder wenn die Eltern aus Staaten mit einer hohen Tuberkuloserate stammen.
Bereits in den ersten Lebensstunden kann die Hepatitis-B-Impfung (Impfung gegen infektiöse Leberentzündung) eingesetzt werden. Das reguläre Impfkonzept sieht die Hepatitis-B-Impfung jedoch erst später vor. Mit 6 Wochen wird die Rotavirus-Schluckimpfung empfohlen. Diese Impfung verhütet Durchfallerkrankungen, die häufig zu einer stationären Behandlungsbedürftigkeit führen.
Darüber hinaus werden alle Impfungen derzeit erst ab dem 3. Lebensmonat gegeben. Sie sollten den Impfplan mit Ihrem Arzt am besten bei der U3 oder spätestens U4 besprechen. Die dafür zuständige Impfkommission (STIKO) und der Gemeinsame Bundesausschuss (GBA) empfehlen derzeit folgenden Impf-Plan:
- Diphterie
- Tetanus (Wundstarrkrampf)
- Pertussis (Keuchhusten)
- Polio (Kinderlähmung)
- Hepatitis B
- Haemophilus B (HiB, v. a. gegen Meningitis)
- Pneumokokken
- Masern, Mumps, Röteln
- Windpocken
- Meningitis (Hirnhautentzündung)
- Rotavirus (Schluckimpfung)
Diese Impfungen sollten zwischen dem 3. und 18. Lebensmonat durchgeführt werden. Die Rotavirusimpfung wird schon ab der 7. Lebenswoche verabreicht. Wiederholungsimpfungen sind dann erst ab dem 6. Lebensjahr notwendig.
Sie sollten mit Ihrem Arzt besprechen, ob speziell für Ihr Kind zusätzlich eine der folgenden Impfungen sinnvoll ist:
- FSME (Hirnhautentzündung nach Zeckenbiss in bestimmten Regionen) ab dem 2. Lebensjahr
- Grippeimpfung
- spezielle Impfung vor Reisen in das Ausland
Allergie und Ernährung
Die Zahl der Allergien nimmt, wie zahlreiche wissenschaftliche Untersuchungen belegen, in den letzten Jahrzehnten deutlich zu. Vorbeugende Maßnahmen können helfen Allergien vorzubeugen, unter anderem auch die Ernährung des Säuglings vom 1. Lebenstag an. In der Laienpresse erscheinen zu diesem Punkt immer wieder gegenteilige Aussagen. Die folgenden Empfehlungen können jedoch nach dem derzeitigen Stand als wissenschaftlich abgesichert angesehen werden. Wichtig ist die Einhaltung dieser Maßnahmen bei Neugeborenen, die erhöht allergiegefährdet sind. Dies sind Kinder, bei denen ein oder gar mehrere nahe Verwandte bereits Allergien haben.
Die häufigsten allergischen Erkrankungen sind:
- Heuschnupfen
- Asthma bronchiale
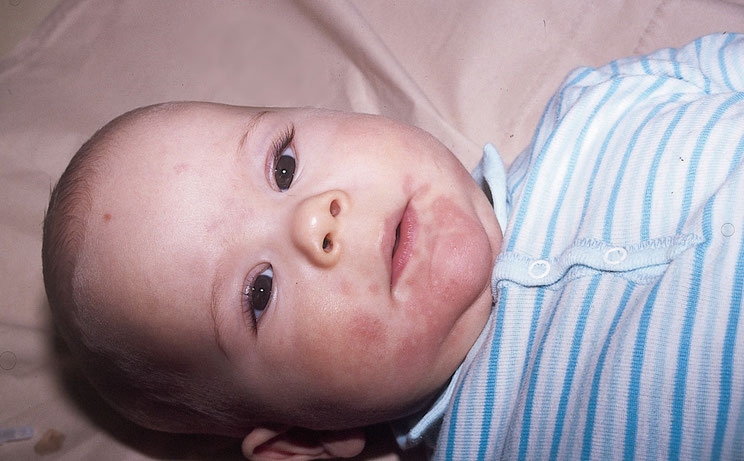
- Neurodermitis (Foto)
- Arznei-/Nahrungsmittelallergien (Foto)

Wichtige Maßnahmen zur Vermeidung einer Allergie bei familiärer Belastung sind:
- Ausschließliches Stillen (alternativ: Hypoallergene Nahrung) mindestens vier, besser sechs Monate lang
- Beikostbeginn ab Ende des 4. Lebensmonats (Vielfalt der Ernährung ab 5. Lebensmonat hilft Allergien zu vermeiden)
- Stillen zusätzlich zur Beikostfütterung wird empfohlen
- Nach Möglichkeit keine Katze anschaffen, keine Empfehlung zum Abschaffen von Katzen die schon da sind
- Rauchverbot im häuslichen Milieu und in der Familie
- Fisch in der mütterlichen Ernährung in Schwangerschaft und Stillzeit
- Vermeidung von Übergewicht
- Vermeidung schimmelpilzfördernder Innenraumaufteilung
- Impfungen nach Empfehlung des GBA/STIKO
Kinder mit hochgradiger Allergieanamnese sollten, wenn möglich, vier Monate lang gestillt werden. Falls dies nicht geht, sollte nur hypoallergene Nahrung (Milch mit der Bezeichnung: HA) verwendet werden (keine Kuhmilchprodukte, kein Kuhmilchbrei usw.). So kann das Allergierisiko gesenkt werden. Ein Nachteil ist allerdings, dass hypoallergene Nahrung teurer ist als solche auf Kuhmilchbasis und auch geschmacklich manchmal von den Kindern nicht gerne akzeptiert wird.
Wenn die Muttermilch zur Ernährung des Neugeborenen zu Beginn des Stillens nicht ausreicht, sollten diese Kinder bei einem hohen familiären Allergierisiko zusätzlich ausschließlich eine sogenannte hypoallergene Nahrung bekommen. Meist wird dies nur kurze Zeit nötig sein, bis genügend Muttermilch vorhanden ist. Wenn das Kind nach einigen Wochen nicht mehr gestillt wird, sollte mit dem Kinderarzt oder betreuenden Arzt wegen der weiteren Ernährung ein Beratungsgespräch geführt werden. Bei nicht besonders allergiegefährdeten Kindern kann auf eine normale Säuglingsmilch übergegangen werden.
Vitamin-D-Prophylaxe
Vitamin D wird mit der Nahrung aufgenommen und durch Lichteinfluss (z. B. Sonnenbestrahlung) wirksam. Ein Mangel an Vitamin D bzw. insbesondere im Winter an Licht und Sonne ist in unserer Gegend häufig. Ein Vitamin-D-Mangel führt zu schweren Stoffwechselerkrankungen und zu einer Knochenweichheit (Rachitis).
Dieser Erkrankung kann vorgebeugt werden, indem Sie das Kind jeden Tag 500 Einheiten Vitamin D, meist in Form einer Tablette, in den ersten 1 – 2 Lebensjahren bekommt. Diese Tablette wird in sauberem Wasser oder Tee aufgelöst und mit einem Löffel „gefüttert“. Es gibt reine Vitamin-D-Tabletten. Häufig wird heute die Gabe des Vitamin D mit der Fluor-Gabe zur Vorbeugung der Karies kombiniert.
Karies (= Zahnfäule) – Vorsorge mit Fluor
Große wissenschaftliche Untersuchungen haben belegt, dass gegen Karies (= Zahnfäule) durch die Gabe von Fluor vorgebeugt werden kann (Abb. 7). Aus diesem Grunde wird die Gabe von Fluor in den ersten Lebensjahren empfohlen. Sie wird meist mit der Vitamin-D-Gabe kombiniert. Es sollte jeden Tag eine D-Fluor-Tablette gegeben werden. Dies sollte aber nicht durchgeführt werden, wenn das lokale Trinkwasser eine hohe Fluorkonzentration aufweist. Bei Zweifeln gibt der Kinder-/Hausarzt auskunft. Die Fluor-Prophylaxe ersetzt auch nicht die regelmäßige Zahnpflege ab dem 1. Zahn sowie eine vernünftige Ernährung.
Selten wird die Kariesprophylaxe nach Beendigung der Vitamin-D-Vorsorge am Ende des 1. oder 2. Lebensjahres weitergeführt.
Die Fluorprophylaxe muss, um eine optimale Wirkung zu erreichen, bis zur Ausbildung des zweiten Gebisses fortgeführt werden. Die Krankenkassen erstatten die Verordnung der Fluorprophylaxe bis zum 18. Lebensjahr. Um eine optimale Wirkung zu erreichen, muss täglich abends nach dem Zähneputzen eine Fluortablette langsam gelutscht werden. Der Effekt wird durch den Kontakt des gelösten Fluorids mit dem Zahlschmelz deutlich verbessert. Alternativ zu den Fluortabletten gibt es auch ein Fluoridgel. Einige Gesellschaften empfehlen auch statt der Tablettengabe das Putzen der Zähne mit Flouridhaltiger Zahnpasta. Dies wird von den Kinder- und Jugendärzten abgelehnt, da manche Kinder zu viel von der Zahnpasta verschlucken und damit durch eine Überdosierung des Fluorids eine „Fluorose (u.a. weiße Punkte in den Zähnen)“ bekommen können.

Vitamin-K-Prophylaxe
Neugeborene und Säuglinge leiden manchmal an einem Vitamin-K-Mangel. Dies betrifft insbesondere gestillte Kinder. Wenn man den Vitamin-K-Mangel nicht behandelt, kommt es – in seltenen Fällen – zu massiven Blutungen, die sogar zum Tode führen können. Dieser Erkrankung kann man vorbeugen, indem die Kinder (möglichst schon am 1. Lebenstag) Vitamin-K-Tropfen bekommen (Abb. 8). Dies ist aber nicht ganz unproblematisch, da Kinder in den ersten Lebenstagen häufig spucken oder erbrechen. Falls das Kind ausschließlich gestillt oder mit einer nicht industriell hergestellten Milch gefüttert wird (Handelsmilch hat Vitamin K-Zusatz), muss die Vitamin-K-Gabe bei der U 2 und bei der U 3 wiederholt erfolgen. Bei Frühgeborenen und bei Kindern, die nicht normal ernährt werden können, muss das Vitamin K manchmal auch gespritzt werden.

Vorsorgeuntersuchung Hüfte
Für eine gesunde körperliche Entwicklung ist ein intaktes Hüftgelenk unerlässlich. Durch eine ärztliche Untersuchung lässt sich häufig der Verdacht auf eine Störung im Bereich des Hüftgelenks stellen, aber andererseits eine Fehlbildung nicht mit letzter Sicherheit ausschließen.
Die einzig sichere Untersuchung zum Ausschluss einer Störung im Bereich des Hüftgelenkes ist eine Ultraschalluntersuchung der Hüfte. Diese sollte routinemäßig im Rahmen der Vorsorgeuntersuchung U3 durchgeführt werden und wird auch von den Krankenkassen vergütet. Abweichend von diesem Vorgehen sollte bei allen Kindern mit einem besonders hohen Risiko einer Hüftdysplasie diese Untersuchung schon in den ersten Lebenstagen bzw. den ersten 1 – 2 Wochen vorgenommen werden. Ein besonderes Hüfterkrankungsrisiko haben Kinder, bei denen während der Schwangerschaft eine abweichende Lage im Mutterleib vorlag (z. B. Steißlage, Beckenendlage). Außerdem besteht ein erhöhtes Risiko bei Kindern, in deren Verwandtschaft eine Hüftgelenksfehlbildung aufgetreten ist.
Wenn bei Vorliegen eines dieser beiden Risikofaktoren die Ultraschalluntersuchung der Hüfte nicht im Krankenhaus während der ersten Lebenstage gemacht wurde, sollten Sie sich innerhalb der ersten zwei Lebenswochen an den Arzt wenden, bei dem das Kind auch später betreut werden soll. Dieser wird, falls er es für erforderlich hält, eine Hüftsonographie selbst durchführen oder veranlassen.
Pulsoxymetrie
Im Jahr 2016/2017 wurde das Pulsoxymetrie-Screening zu einer Pflichtleistung im Rahmen der Vorsorgeuntersuchungen. Diese Untersuchung dient der Früherkennung von lebensbedrohlichen Herzfehlern, die durch andere Routinemaßnahmen (wie Abhören des Herzens) nicht erkennbar sind und schon in den ersten Lebenstagen bis –wochen unerkannt zum Herztod führen könnte. Früh erkannt sind diese Herzfehler in den meisten Fällen erfolgreich zu operieren. Die Pulsoxymetrie misst mithilfe eines Lichtsensors den Sauerstoffgehalt im Blut des Neugeborenen. Zu wenig Sauerstoff kann auf einen kritischen angeborenen Herzfehler hinweisen. Für die Untersuchung ist keine Blutabnahme nötig. Sie ist schmerzfrei und dauert nur wenige Sekunden. Am Fuß des Babys wird dabei ein Sensor angelegt, der mit einem Bildschirm verbunden ist. Dieser Zeigt das Ergebnis sofort an. Der beste Zeitpunkt für diese Früherkennungsuntersuchung liegt nach der 24. bis zur 48. Lebensstunde. Bei ambulanten Geburten im Krankenhaus kann die Pulsoxymetrie vorgezogen werden – frühestens 4 Stunden nach der Geburt kann diese vorgenommen werden. Bei Hausgeburten sollte sie spätestens im Rahmen der U2 erfolgen.
Kinder- und Jugendärzte am Inn
Praxis für Kinder- und Jugendmedizin
Dr. med. Astrid Hauptmann
Prof. Dr. med. Ronald Schmid
Dr. med. Stefanie Augenschein

